La colite ulcéreuse (CU) est un type de maladie inflammatoire de l’intestin (MICI). L’IBD comprend un groupe de maladies qui affectent le tractus gastro-intestinal (GI).
La CU survient lorsque la muqueuse du gros intestin (également appelé côlon), du rectum ou des deux devient enflammée.
Cette inflammation produit de minuscules plaies appelées ulcères sur la muqueuse de votre côlon. L’inflammation commence généralement dans le rectum et se propage vers le haut. Cela peut impliquer tout votre côlon.
L’inflammation amène votre intestin à déplacer son contenu rapidement et à se vider fréquemment. Au fur et à mesure que les cellules à la surface de la muqueuse de votre intestin meurent, des ulcères se forment. Les ulcères peuvent provoquer des saignements et des écoulements de mucus et de pus.
Bien que cette condition affecte les personnes de tous âges, la plupart des gens développent une CU entre 15 et 30 ansselon l’Association américaine de gastroentérologie. Après 50 ansil y a une autre petite augmentation du diagnostic de MICI, généralement chez les hommes.
La gravité des symptômes de la CU varie selon les personnes atteintes de la maladie. Les symptômes peuvent également changer avec le temps.
Les personnes diagnostiquées avec une CU peuvent éprouver des périodes de symptômes légers ou aucun symptôme du tout. C’est ce qu’on appelle la rémission. Cependant, les symptômes peuvent réapparaître et s’aggraver. C’est ce qu’on appelle une poussée.
Les symptômes courants de la CU comprennent :
La CU peut provoquer des symptômes supplémentaires, tels que :
Les chercheurs pensent que la CU peut être le résultat d’un système immunitaire hyperactif. Cependant, on ne sait pas pourquoi certains systèmes immunitaires réagissent en attaquant le gros intestin, et d’autres non.
Les facteurs qui peuvent jouer un rôle dans le développement de la CU comprennent :
- Gènes. Vous pouvez hériter d’un gène d’un parent qui augmente vos chances d’avoir la CU.
- Autres troubles immunitaires. Si vous souffrez d’un type de trouble immunitaire, votre risque d’en développer un second est plus élevé.
- Facteurs environnementaux. Les bactéries, les virus et les antigènes peuvent déclencher votre système immunitaire.
La CU peut être classée en fonction des parties du tractus gastro-intestinal qu’elle affecte.
- Rectite ulcéreuse. Dans la rectite ulcéreuse, seul le rectum est enflammé. Il est considéré comme une forme bénigne de CU.
- Colite du côté gauche. La colite du côté gauche provoque une inflammation dans la zone située entre l’angle splénique (près de la partie supérieure du côlon, où il se plie) et la dernière section du côlon. La dernière section du côlon, connue sous le nom de côlon distal, comprend le côlon descendant et le côlon sigmoïde. La colite du côté gauche est également connue sous le nom de colite ulcéreuse distale.
- Rectosigmoïdite. La rectosigmoïdite est une forme de colite du côté gauche. Il provoque une inflammation du rectum et du côlon sigmoïde.
- Colite étendue. La colite étendue, également connue sous le nom de pancolite, provoque une inflammation dans tout le côlon. Il est considéré comme une forme grave de CU.
Différents tests peuvent aider un médecin à diagnostiquer la CU. UC imite d’autres maladies intestinales telles que la maladie de Crohn. Un médecin ordonnera plusieurs tests pour exclure d’autres conditions.
Les tests pour diagnostiquer la CU comprennent souvent :
- Tests sanguins. Les tests sanguins sont souvent utiles dans le diagnostic de la CU. Une numération globulaire complète recherche des signes d’anémie (faible nombre de globules rouges). D’autres tests indiquent une inflammation, comme un niveau élevé de protéine C-réactive et une vitesse de sédimentation élevée. Un médecin peut également prescrire des tests d’anticorps spécialisés.
- Test de selles. Un médecin examine vos selles pour certains marqueurs inflammatoires, du sang, des bactéries et des parasites.
- TDM. Il s’agit d’une radiographie spécialisée de votre abdomen et de votre bassin.
- Endoscopie. Un médecin utilise un tube flexible pour examiner votre estomac, votre œsophage et votre intestin grêle.
- Biopsie. Un chirurgien prélève un échantillon de tissu de votre côlon pour analyse.
- Sigmoïdoscopie souple. La sigmoïdoscopie flexible est un type d’endoscopie. Au cours de ce test, un médecin insère un long tube flexible dans votre rectum afin de pouvoir l’examiner, ainsi que le côlon sigmoïde et une partie du côlon descendant. La sigmoïdoscopie flexible est également connue sous le nom de sigmoïdoscopie.
- Coloscopie. Au cours d’une coloscopie, un médecin insère un endoscope éclairé appelé coloscope dans votre rectum pour examiner l’intérieur de votre côlon. C’est aussi un type d’endoscopie.
Avez-vous été récemment diagnostiqué? Voici ce que vous devez savoir sur le traitement et la vie avec la CU.
Les médecins peuvent utiliser une coloscopie pour diagnostiquer la CU ou déterminer la gravité de la maladie.
Avant la procédure, un médecin vous demandera probablement de réduire les aliments solides et de passer à un régime uniquement liquide. Ensuite, vous jeûnerez pendant un certain temps avant la procédure.
La préparation typique de la coloscopie implique également de prendre un laxatif la veille de la procédure. Cela aide à éliminer tous les déchets encore présents dans le côlon et le rectum. Les médecins peuvent examiner plus facilement un côlon propre.
Pendant la procédure, vous serez allongé sur le côté. Votre médecin vous prescrira un sédatif pour vous aider à vous détendre et à prévenir tout inconfort.
Une fois que le médicament aura pris effet, le médecin insérera un coloscope dans votre anus. Cet appareil est long et flexible, il peut donc se déplacer facilement dans votre tractus gastro-intestinal. Le coloscope est également équipé d’une caméra afin que votre médecin puisse voir à l’intérieur du côlon.
Au cours de l’examen, le médecin recherchera des signes d’inflammation et vérifiera la présence de croissance précancéreuse appelée polypes. Le médecin peut également effectuer une biopsie. Le tissu peut être envoyé à un laboratoire pour un examen plus approfondi.
Si vous avez reçu un diagnostic de CU, un médecin peut effectuer des coloscopies périodiques pour surveiller l’inflammation, les dommages à vos intestins et les progrès de la guérison.
La coloscopie est également un outil important pour détecter le cancer colorectal. Découvrez pourquoi c’est si important pour les personnes qui ont reçu un diagnostic de CU.
Si vous avez reçu un diagnostic de CU, consultez un médecin si vous présentez des symptômes tels que :
- douleurs abdominales intenses ou crampes
- saignement rectal sévère
- diarrhée chronique difficile à traiter
- forte fièvre
- gonflement de zones telles que la peau ou les articulations
- déshydratation
Ces symptômes sont parfois associés à des complications de la RCH.
Si vous n’avez pas reçu de diagnostic de CU, consultez un médecin si vous présentez plusieurs symptômes de la maladie. Ils peuvent aider à déterminer si vous souffrez de CU ou d’une autre maladie intestinale.
La CU est une maladie chronique. L’objectif du traitement est de réduire l’inflammation qui cause vos symptômes afin de prévenir les poussées et d’avoir des périodes de rémission plus longues.
Médicament
Les médicaments que vous prendrez dépendront de votre situation particulière, notamment de la gravité de vos symptômes.
Pour les symptômes bénins, votre médecin peut vous prescrire un médicament pour réduire l’inflammation et l’enflure. Cela aidera à soulager de nombreux symptômes.
Ces types de médicaments comprennent les 5-aminosalicylates (médicaments 5-ASA) tels que :
- mésalamine (Asacol HD, Lialda)
- sulfasalazine (Azulfidine)
- balsalazide (Colazal)
- olsalazine (Dipentum)
Certaines personnes peuvent avoir besoin de corticostéroïdes pour aider à réduire l’inflammation, mais ceux-ci peuvent avoir des effets indésirables, c’est pourquoi les médecins essaient d’en limiter l’utilisation. Si une infection est présente, vous pourriez avoir besoin d’antibiotiques.
Si vous présentez des symptômes modérés à sévères, un médecin peut vous prescrire un type de médicament connu sous le nom de médicament biologique. Les produits biologiques sont fabriqués à partir d’anticorps et aident à bloquer l’inflammation. Les prendre peut aider à prévenir une poussée de symptômes.
Les options efficaces pour la plupart des gens incluent :
- adalimumab (Humira)
- golimumab (Simponi)
- infliximab (Remicade)
- tofacitinib (Xeljanz)
- ustékinumab (Stelara)
- védolizumab (Entyvio)
Un médecin peut également prescrire un immunomodulateur. Ceux-ci modifient le fonctionnement du système immunitaire. Les exemples incluent le méthotrexate, les médicaments 5-ASA et les médicaments thiopurine. Cependant, directives actuelles ne les recommandez pas comme traitements autonomes.
En 2018, le
Hospitalisation
Si vos symptômes sont graves, vous devrez être hospitalisé pour corriger les effets de la déshydratation et de la perte d’électrolytes causées par la diarrhée. Vous devrez peut-être également remplacer le sang et traiter toute autre complication.
Les chercheurs continuent de chercher de nouveaux traitements chaque année. En savoir plus sur les derniers traitements UC.
Chirurgie de la colite ulcéreuse
La chirurgie est nécessaire si vous ressentez:
- perte de sang importante
- symptômes chroniques et débilitants
- perforation de votre côlon
- un gros blocage
Une tomodensitométrie ou une coloscopie peut détecter ces problèmes graves.
La chirurgie consiste généralement à retirer tout votre côlon et votre rectum, ainsi qu’à créer une nouvelle voie pour les déchets. Cette voie peut sortir par une petite ouverture dans votre paroi abdominale.
Pour rediriger les déchets à travers votre paroi abdominale, le chirurgien fera une petite ouverture dans la paroi. La pointe de votre intestin grêle inférieur, ou l’iléon, est ensuite amenée à la surface de la peau. Les déchets s’écouleront par l’ouverture dans un sac.
Dans d’autres types de chirurgie, le chirurgien enlève la partie malade de votre côlon et de votre rectum, mais conserve les muscles externes de votre rectum. Le chirurgien attache ensuite votre intestin grêle au rectum pour former une petite poche. Après cette chirurgie, vous pourrez évacuer les selles par votre rectum. Les selles seront plus fréquentes et liquides que la normale.
Dans certaines procédures, l’anus est également enlevé. En savoir plus sur chacune des options chirurgicales et leurs effets à long terme.
Certains des médicaments prescrits pour traiter la CU peuvent avoir des effets secondaires graves. Lorsque les traitements traditionnels ne sont pas bien tolérés, certaines personnes se tournent vers des remèdes naturels pour gérer la CU.
Les remèdes naturels qui peuvent aider à soulager les symptômes de la CU comprennent :
- Boswellie. Cette herbe se trouve dans la résine en dessous Boswellia serrata écorce d’arbre. Rechercher suggère qu’il arrête certaines des réactions chimiques dans le corps qui peuvent provoquer une inflammation.
- Bromélaïne. Ce mélange d’enzymes se trouve naturellement dans les ananas, mais il est également vendu comme supplément. Cela peut aider à soulager les symptômes de la CU et à réduire les poussées.
- Probiotiques. Vos intestins et votre estomac abritent des milliards de bactéries. Lorsque les bactéries sont saines, votre corps est mieux à même de conjurer l’inflammation et les symptômes de la CU. Manger des aliments contenant des probiotiques ou prendre des suppléments de probiotiques peut aider à améliorer la santé de la flore microbienne de votre intestin.
- Psyllium. Ce supplément de fibres peut aider à maintenir la régularité des selles. Cela peut atténuer les symptômes, prévenir la constipation et faciliter l’élimination des déchets. Cependant, de nombreuses personnes atteintes de MICI peuvent ressentir une aggravation des crampes abdominales, des gaz et des ballonnements lorsqu’elles consomment des fibres pendant une poussée.
- Curcuma. Cette épice jaune doré regorge de curcumine, un antioxydant dont il a été démontré qu’il réduit l’inflammation.
Gardez à l’esprit que ces remèdes naturels n’ont pas fait l’objet d’essais cliniques et ne sont pas nécessairement approuvés par des organisations professionnelles ou leurs directives cliniques.
Beaucoup de ces remèdes naturels peuvent être utilisés en conjonction avec d’autres traitements UC. Découvrez lesquels pourraient être sans danger pour vous et quelles questions vous devriez poser à votre médecin.
Il n’y a pas de régime alimentaire spécifique pour la CU. Chaque personne réagit différemment aux aliments et aux boissons. Cependant, quelques règles générales peuvent être utiles pour les personnes qui tentent d’éviter une poussée :
- Mangez un régime faible en gras. On ne sait pas pourquoi un régime pauvre en graisses est bénéfique, mais on sait que les aliments riches en graisses provoquent souvent des diarrhées, en particulier chez les personnes atteintes de MII. Manger plus d’aliments faibles en gras peut retarder les poussées. Lorsque vous mangez de la graisse, choisissez des options plus saines comme l’huile d’olive et les acides gras oméga-3.
- Prenez plus de vitamine C. Cette vitamine peut avoir un effet protecteur sur vos intestins et les aider à guérir ou à récupérer plus rapidement après une poussée. Les personnes qui ont une alimentation riche en vitamine C ont des périodes prolongées de rémission de la CU. Les aliments riches en vitamine C comprennent le persil, les poivrons, les épinards et les baies.
- Mangez plus de fibres. Pendant une poussée, les fibres volumineuses et lentes sont la dernière chose que vous voulez dans vos intestins. Pendant la rémission, cependant, les fibres peuvent vous aider à rester régulier. Cela peut également améliorer la facilité avec laquelle vous pouvez éliminer les déchets pendant les selles.
Faire un journal alimentaire
Créer un journal alimentaire est une façon intelligente de commencer à comprendre quels aliments vous affectent. Pendant plusieurs semaines, suivez de près ce que vous mangez et comment vous vous sentez dans les heures qui suivent. Enregistrez les détails des selles ou de tout symptôme que vous pourriez ressentir.
Au cours de cette période, vous pouvez probablement détecter des tendances entre l’inconfort ou les douleurs à l’estomac et certains aliments problématiques. Essayez de supprimer ces aliments de votre alimentation pour voir si vos symptômes s’améliorent.
Vous pourrez peut-être gérer les symptômes légers de la CU en évitant les aliments qui perturbent votre tube digestif. Découvrez les aliments les plus susceptibles de causer des problèmes si vous souffrez de CU.
Vous trouverez ci-dessous quelques questions fréquemment posées sur les communications unifiées.
Quelle est la différence entre la colite ulcéreuse et la maladie de Crohn ?
La CU et la maladie de Crohn sont les formes les plus courantes de MII. On pense que les deux conditions sont le résultat d’un système immunitaire hyperactif.
Ils partagent également de nombreux symptômes, notamment :
- crampes
- douleur abdominale
- diarrhée
- fatigue
Cependant, la CU et la maladie de Crohn présentent des différences distinctes. Comprendre les principales différences entre eux peut vous aider à obtenir un diagnostic approprié.
Emplacement
Ces deux conditions affectent différentes parties du tractus gastro-intestinal.
La maladie de Crohn peut affecter n’importe quelle partie du tractus gastro-intestinal, de la bouche à l’anus. On le trouve le plus souvent dans l’intestin grêle. La CU n’affecte que le gros intestin (côlon) et le rectum.
Réponse au traitement
Des médicaments similaires sont prescrits pour traiter les deux conditions. La chirurgie est également une option de traitement. C’est un dernier recours pour les deux conditions, mais cela peut être un remède pour la CU, alors que ce n’est qu’une thérapie temporaire pour la maladie de Crohn.
Quelle est la différence entre la colite ulcéreuse et la colite ?
La colite fait référence à une inflammation de la paroi interne du côlon. La colite provoque des symptômes tels que des douleurs et des crampes abdominales, des ballonnements et de la diarrhée.
Un côlon enflammé peut être causé par plusieurs conditions. UC est une cause possible. Les autres causes possibles de colite comprennent :
- infection
- réaction à certains médicaments
- la maladie de Crohn
- une réaction allergique
Pour diagnostiquer la cause de la colite, un médecin ordonnera une série de tests. Ces tests les aideront à comprendre les autres symptômes que vous ressentez et à exclure les conditions en fonction de ce que vous ne ressentez pas.
Le traitement de la colite dépendra de la cause sous-jacente et des autres symptômes que vous avez.
La colite ulcéreuse est-elle curable ?
Actuellement, il n’existe aucun remède non chirurgical pour la CU. Les traitements de la maladie inflammatoire visent à prolonger les périodes de rémission et à rendre les poussées moins sévères.
Pour les personnes atteintes de CU sévère, la chirurgie curative est une option de traitement. L’ablation de tout le gros intestin (comme dans le cas d’une colectomie totale) mettra fin aux symptômes de la CU.
Cette procédure nécessite que votre médecin crée une poche à l’extérieur de votre corps où les déchets peuvent se vider. Cette poche peut devenir enflammée et provoquer des effets secondaires.
Pour cette raison, certaines personnes choisissent de n’avoir qu’une colectomie partielle. Dans cette chirurgie, votre médecin ne retire que les parties du côlon qui sont affectées par la CU.
Bien que ces chirurgies puissent aider à soulager ou à éliminer les symptômes de la CU, elles peuvent avoir des effets indésirables et des complications possibles à long terme. En savoir plus sur ces questions pour déterminer si la chirurgie est une option pour vous.
La rectocolite hémorragique est-elle contagieuse ?
L’UC n’est pas contagieuse.
Cependant, certaines causes de colite ou d’inflammation du côlon peuvent être contagieuses. Cela inclut l’inflammation causée par les bactéries et les virus.
Cependant, l’UC n’est pas causée par tout ce qui peut être transmis à une autre personne.
Selon une étude sur les MII aux États-Unis, 1 enfant sur 1 299 entre 2 et 17 ans étaient touchés par la maladie en 2016. La maladie de Crohn était deux fois plus fréquente que la CU, et les garçons étaient plus susceptibles d’avoir une MII que les filles.
Pour les enfants atteints de MII, un diagnostic est plus probable après 10 ans.
Les symptômes de la CU chez les enfants sont similaires à ceux des personnes âgées. Les enfants peuvent souffrir de diarrhée sanglante, de douleurs et de crampes abdominales et de fatigue.
De plus, ils peuvent rencontrer des problèmes aggravés par la condition, tels que :
- anémie due à une perte de sang
- malnutrition due à une mauvaise alimentation
- perte de poids inexpliquée
La CU peut avoir un effet significatif sur la vie d’un enfant, surtout si la condition n’est pas traitée et gérée correctement. Les traitements pour les enfants sont plus limités en raison des complications possibles. Par exemple, les lavements médicamenteux sont rarement utilisés comme méthode de traitement chez les enfants.
Cependant, les enfants atteints de CU peuvent se voir prescrire des médicaments qui réduisent l’inflammation et préviennent les attaques du système immunitaire sur le côlon. Pour certains enfants, une intervention chirurgicale peut être nécessaire pour gérer les symptômes.
Si votre enfant a reçu un diagnostic de CU, il est important que vous travailliez en étroite collaboration avec son médecin pour trouver des traitements et des changements de style de vie qui peuvent vous aider. Consultez ces conseils pour les parents et les enfants confrontés à la CU.
La CU augmente votre risque de développer un cancer du côlon. Plus vous avez la maladie depuis longtemps, plus votre risque de développer ce cancer est élevé.
En raison de ce risque accru, votre médecin procédera à une coloscopie et recherchera un cancer lorsque vous recevrez votre diagnostic.
Répéter les projections
Les autres complications de la CU comprennent :
- épaississement de la paroi intestinale
- saignement intestinal
- septicémie ou infection du sang
- déshydratation sévère
- mégacôlon toxique ou côlon qui gonfle rapidement
- rupture de votre côlon
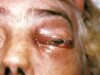
- inflammation de la peau, des articulations et des yeux
- la spondylarthrite ankylosante, qui implique une inflammation des articulations entre les os de la colonne vertébrale
- calculs rénaux
- maladie du foie, qui est rare
Les complications de la CU sont pires si la condition n’est pas correctement traitée. En savoir plus sur les complications de la CU non gérée.
La plupart des personnes atteintes de CU n’ont pas d’antécédents familiaux de la maladie. Cependant, environ 12 pour cent des personnes atteintes de CU ont un membre de leur famille atteint de MII, selon une étude de 2014.
La CU peut se développer chez une personne de n’importe quelle race, mais elle est plus fréquente chez les Blancs. Si vous êtes d’origine juive ashkénaze, vous avez plus de chances de développer la maladie que la plupart des autres groupes.
Les jeunes atteints de MII peuvent également être aux prises avec de l’acné en même temps. Certaines études plus anciennes ont suggéré un lien possible entre l’utilisation de l’isotrétinoïne, un médicament contre l’acné kystique (Absorbica, Amnreason, Claravis) et la CU. Cependant, recherche plus récente n’a pas encore trouvé de relation causale définitive.
Il n’y a aucune preuve solide indiquant que votre alimentation affecte si vous développez une CU. Cependant, vous pouvez constater que certains aliments et boissons aggravent vos symptômes lorsque vous avez une poussée.
Les pratiques qui peuvent aider comprennent :
- boire de petites quantités d’eau tout au long de la journée
- manger de plus petits repas tout au long de la journée
- limiter votre consommation d’aliments riches en fibres
- éviter les aliments gras
- réduire votre consommation de lait si vous êtes intolérant au lactose
Aussi, demandez à un médecin si vous devez prendre une multivitamine.
Si vous souffrez de CU, un médecin devra surveiller votre état et vous devrez suivre attentivement votre plan de traitement tout au long de votre vie.
Le seul véritable remède contre la CU est l’ablation de l’ensemble du côlon et du rectum. Votre médecin commencera généralement par un traitement médical, sauf si vous avez une complication grave nécessitant une intervention chirurgicale. Certaines personnes auront éventuellement besoin d’une intervention chirurgicale, mais la plupart s’en sortent bien avec une thérapie et des soins non chirurgicaux.
Lisez cet article en espagnol.